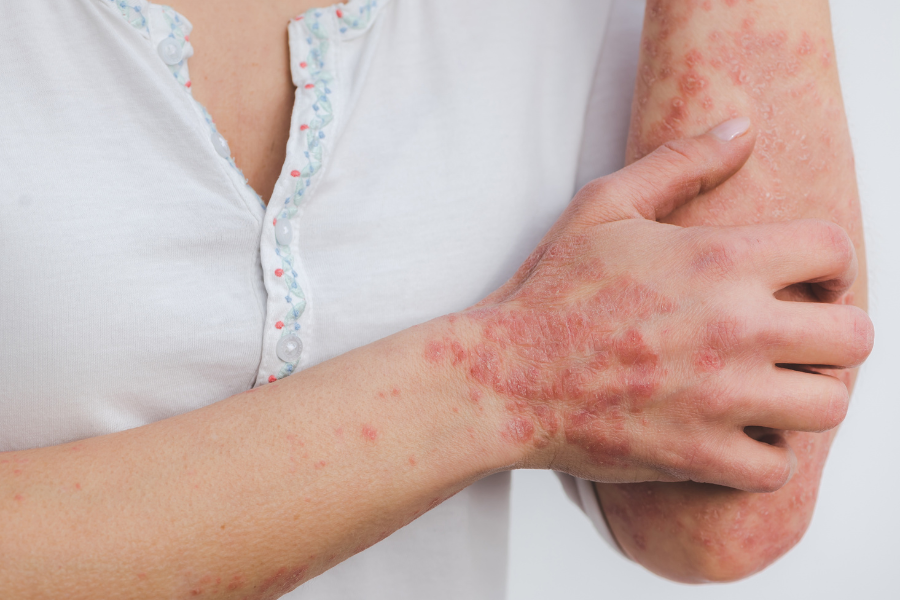
درماتیت هرپتی فرم یک نوع درماتیت است که به عنوان یک عفونت پوستی ناشی از ویروس هرپس سیمپلکس (HSV) شناخته میشود. علایم این بیماری شامل طفح جلدی، خارش، سوزش و درد میباشد. این نوع درماتیت معمولاً به صورت حبههای پر آبی که در مناطق مختلف بدن ظاهر میشوند، شناخته میشود.
مهم ترین علائم بیماری درماتیت هرپتی چیست؟
علائم درماتیت هرپتی فرم شامل موارد زیر میشود:
1. طفح جلدی: ظهور حبههای پر آبی یا پوستههای دردناک روی پوست، که ممکن است در هر قسمتی از بدن ظاهر شوند، اما معمولاً در مناطقی مانند لبها، صورت، دهان، یا ناحیه تناسلی قرار میگیرند.
2. سوزش و درد: این علائم معمولاً همراه با ظهور طفحهای پوستی هرپتی فرم مشاهده میشوند.
3. خارش: اغلب افراد مبتلا به درماتیت هرپتی فرم احساس خارش در ناحیههایی که طفح جلدی ظاهر میشود را تجربه میکنند.
4. سردرد: در برخی موارد، در هنگام ظهور طفحهای پوستی، سردرد نیز رخ میدهد.
5. تورم و التهاب: ناحیههای مبتلا ممکن است تورم و قرمز شوند به همراه درد و حساسیت.
اگر شما یا کسی که مراقبت میکنید احساس این علائم را دارید، مشورت با پزشک مهم است، زیرا ممکن است نیاز به درمان دارید و همچنین ممکن است به دلایل بهداشتی، اجتماعی یا حتی روانی نیاز به پشتیبانی داشته باشید.
از عوارض مهم بیماری درماتیت هرپتی به چه حالت هایی می توان اشاره نمود؟
درماتیت هرپتی فرم میتواند به عوارض زیر منجر شود:
1. عفونت ثانویه: زمانی که طفحهای پوستی شکسته میشوند، باعث میشود که پوست آسیب ببیند و به عفونت ثانویه مبتلا شود.
2. عفونتهای پوستی دیگر: با آسیب دیدن پوست و ورود میکروبهای دیگر، ممکن است عفونتهای پوستی دیگری نیز رخ دهد.
3. عفونتهای محلی: ممکن است عفونتهای محلی مانند التهاب لثه در صورت ظهور طفح جلدی در ناحیه دهان رخ دهد.
4. تأثیرات روانی: طول مدت و مشکلات پوستی میتواند تأثیرات منفی بر روان و روحیه فرد داشته باشد.
5. انتقال ویروس: اگر تماس مستقیم با طفحهای پوستی اتفاق بیافتد، ممکن است ویروس به دیگران منتقل شود، به ویژه در افرادی که سیستم ایمنی ضعیفی دارند مانند نوزادان یا افراد مسن.
برای جلوگیری از عوارض بیشتر و بهبود سریعتر، مهم است که از زمان شروع علائم به مشورت با پزشک خود پرداخته شود و درمان مناسب را دریافت کنید.
راه کار های تشخیصی مناسب برای تعیین نوع بیماری درماتیت هرپتی

تشخیص درماتیت هرپتی فرم معمولاً بر اساس علائم بالینی و تاریخچه بیماری افراد قائل میشود. اما برای تأیید تشخیص، ممکن است پزشک از روشهای تشخیصی دیگری نیز استفاده کند، از جمله:
1. بررسی جسمی: پزشک ممکن است طفحهای پوستی را بررسی کرده و توصیف علائم را از شما بپرسد.
2. آزمایش پوست: برخی از موارد ممکن است نمونههایی از طفحهای پوستی جمعآوری شده و به آزمایشگاه ارسال شوند تا با استفاده از روشهای مختلف، از جمله آزمایش PCR برای تشخیص ویروس هرپس سیمپلکس، تشخیص دقیقتری ارائه شود.
3. تاریخچه پزشکی: پزشک ممکن است درباره تاریخچه شما از علائم مشابه، بیماریهای پیشین و سیستم ایمنی شما بپرسد تا به تشخیص صحیح برسد.
با توجه به شدت علائم و نیازهای درمانی شما، پزشک میتواند به شما راهنمایی کند و درمانهای مناسب را تجویز کند.
درمان بیماری درماتیت هرپتی به چه صورتی می باشد؟
درمان درماتیت هرپتی فرم ممکن است شامل روشهای زیر باشد:
1. ضدویروسیها: داروهای ضدویروسی مانند آسیکلوویر یا والاسیکلوویر معمولاً برای کنترل عفونت و کاهش علائم استفاده میشوند. این داروها معمولاً به صورت قرص یا کرم موضعی تجویز میشوند.
2. ضد التهابها: داروهای ضد التهاب مانند استروئیدهای موضعی میتوانند در کنترل التهاب و درد کمک کنند.
3. آنتیهیستامینها: این داروها ممکن است برای کاهش خارش و سوزش مورد استفاده قرار گیرند.
4. تسکین دهندههای موضعی: کرمها یا ژلهای موضعی میتوانند در کاهش درد و سوزش کمک کنند.
5. پشتیبانی از سیستم ایمنی: برخی از افراد ممکن است به داروهایی که سیستم ایمنی را تقویت میکنند نیاز داشته باشند، به خصوص افرادی که سیستم ایمنی ضعیفی دارند.
همچنین مهم است که به زمانی که علائم بهبود مییابند، ادامه درمان توسط پزشک تأیید شود. در ضمن، مراعات بهداشتی مانند اجتناب از تماس مستقیم با طفحهای پوستی، استفاده از لوازم بهداشتی شخصی، و ارتقاء سیستم ایمنی نیز میتواند در کنترل بیماری کمک کند.
مراقبت های لازم در بیماری درماتیت هرپتی چیست؟
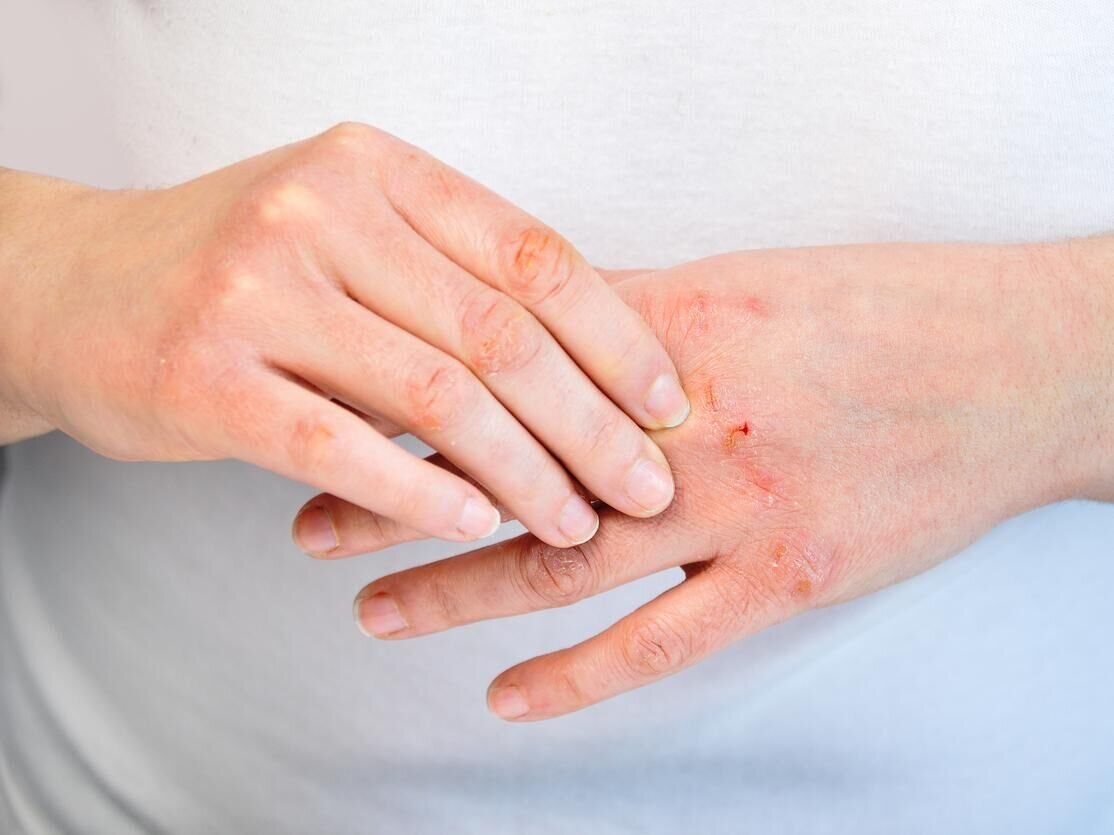
مراقبت از پوست در زمان درمان درماتیت هرپتی فرم میتواند به شرح زیر باشد:
1. حفظ رطوبت پوست: استفاده از مرطوبکنندهها میتواند کمک کننده باشد تا پوست نرم و مرطوب باقی بماند و از خشکی و ترکها جلوگیری کند.
2. اجتناب از تماس مستقیم با طفحهای پوستی: اجتناب از لمس یا خراشیدن طفحهای پوستی میتواند از انتقال ویروس به سایر ناحیههای پوستی یا افراد دیگر جلوگیری کند.
3. استفاده از لباسهای مناسب: لباسهای مریح و متناسب با اندازه بدن را انتخاب کنید و از لباسهایی که به پوست فشار وارد میکنند خودداری کنید.
4. بهداشت دستها: شستن دستها به طور مکرر با آب و صابون، به خصوص پس از تماس با طفحهای پوستی، میتواند انتقال ویروس را کاهش دهد.
5. اجتناب از عوامل تحریککننده: از عواملی مانند تنش، استرس، آفتاب، و مواد شیمیایی تحریککننده پوست خودداری کنید که ممکن است علائم را تشدید کنند.
6. تغذیه سالم: مصرف مواد غذایی سالم و متنوع، به همراه مصرف آب کافی، میتواند به بهبود سیستم ایمنی و بهبود عمومی پوست کمک کند.
مهمترین نکته این است که با پزشک خود مشورت کنید تا راهنماییهای خاص و مراقبتهای مناسب برای شرایط شما دریافت کنید.
جمع بندی و گرفتن نتایج نهایی
درماتیت هرپتی فرم یک نوع عفونت پوستی است که ناشی از ویروس هرپس سیمپلکس (HSV) میباشد. علائم شامل طفح جلدی، سوزش، درد و خارش است. درمان شامل استفاده از داروهای ضدویروسیها، ضد التهابها و آنتیهیستامینها، همچنین مراقبتهایی مانند حفظ رطوبت پوست، اجتناب از تماس مستقیم با طفحهای پوستی، و بهداشت دستها است. مهمترین نکته این است که با پزشک خود مشورت کرده و راهنماییهای مربوط به شرایط خود را دریافت کنید.
:: برچسبها:
بیماری های نادر ,
:: بازدید از این مطلب : 297
|
امتیاز مطلب : 0
|
تعداد امتیازدهندگان : 0
|
مجموع امتیاز : 0

